Capítulo 2 - Exploración Física Vascular
2.1 Exploración Arterial
Debe realizarse una exploración general del paciente y especialmente de todo el sistema circulatorio.
La exploración arterial se realizar con el paciente en decúbito supino y el explorador debe situarse en el lado derecho de la camilla.
El objetivo de la exploración es detectar directa o indirectamente lesiones que puedan afectar al árbol arterial (estenosis, obstrucciones, dilataciones, conexiones anómalas entre arterias y venas,…).
2.1.1 Inspección
La inspección debe realizarse primero siguiendo el trayecto teórico de las arterias para detectar sin existe alguna masa pulsátil o no, si ve el latido de un vaso de las extremidades, o si existen hematomas superficiales o hemorragias en la proximidad de los trayectos arteriales.
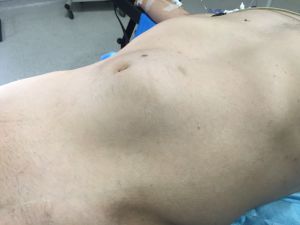
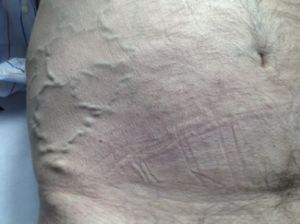
Fig. 1 Masa abdominal pulsátil por aneurisma aorta
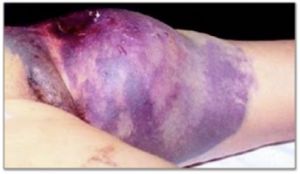
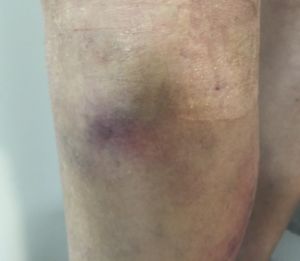
Fig. 2 Equimosis y masa pulsátil femoral tras cateterismo
Hay que continuar con la observación de la piel y sus anexos (pérdida de vello en piernas, sequedad, pérdida de brillo, onicomicosis, ulceraciones, necrosis, trayectos de linfangitis, edema, eritema, palidez o cianosis y atrofia muscular son diversas alteraciones que pueden encontrarse en la isquemia), observar si la motilidad de las extremidades está conservada o si existe atrofia muscular.
Las lesiones isquémicas agudas (obstrucción brusca de una arteria) se asocian a alteraciones de la coloración como palidez o cianosis, la piel ha perdido brillo y puede existir dificultad o incapacidad completa para realizar algunos movimientos. Tanto en la sospecha de isquemia aguda como crónica se puede realizar la siguiente maniobra: se eleva la extremidad entre 45 y 60º y se pide al paciente que haga dorsiflexión del pie un minuto, en los pacientes isquémico la planta palidecerá, posteriormente se baja la pierna hasta la posición de sentado y se observa el tiempo de recuperación de la coloración y lo que tarda en producirse el relleno venoso del dorso del pie. En circunstancias no patológicas el relleno se recupera en menos de 15’.
Las lesiones isquémicas crónicas pueden provocar sequedad de la piel (afectación de glándulas sudoríparas), pérdida de brillo (afectación de glándulas sebáceas), pérdida de vello, alteraciones de coloración ( pie de langosta o eritematoso), lesiones necróticas o úlceras en dedos, talón o maléolos,…etc. Las úlceras isquémicas suelen ser pequeñas, secas, de fondo pálido y dolorosas a la palpación.
El pie diabético se asocia a numerosas alteraciones ortopédicas, necrosis o úlceras en dedos, tarso o talón, infecciones asociadas con linfangitis en pie y pierna, lesiones exudativas,…etc.
En los traumatismos vasculares pueden observarse hemorragias activas, hematomas extensos o masas pulsátiles.
En algunos casos los aneurismas y placas de ateroma pueden embolizar a las arterias mas distales de manos y pies y se observa un punteado azulado difuso en dedos.
En las enfermedades vasospásticas y vasculitis pueden observarse alteraciones de la coloración en manos o pies al contacto con el frío y a veces pequeñas úlceras digitales.
Las siguientes imágenes ilustran algunos de los hallazgos que podemos encontrar durante la inspección.
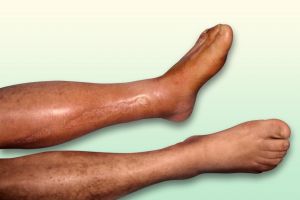
Fig. 3 Edema isquémico
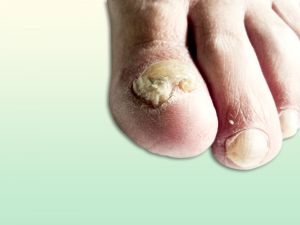
Fig. 4 Eritema dedos pie y pequeñas necrosis cutáneas en pie isquémico
Fig. 5 Onicomicosis
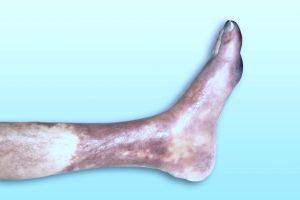
Fig. 6 Pie de langosta. Pérdida de vello en pierna
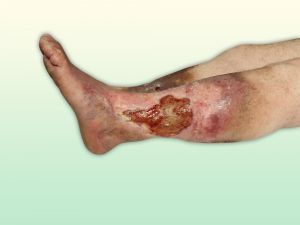
Fig. 7 Úlceras isquémicas pretibiales
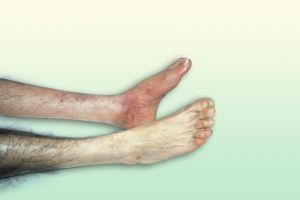
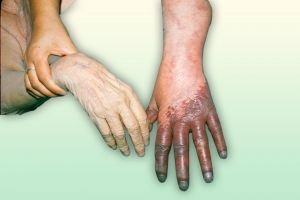
Fig. 8 Cianosis por isquemia aguda
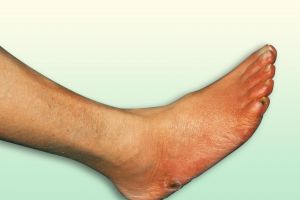
Fig. 9 Necrosis falange distal
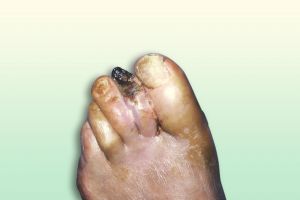
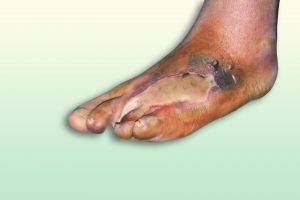
Fig. 10 Amputación abierta de dedo y necrosis tarso
2.1.2 Palpación
En la palpación debemos valorar fundamentalmente la temperatura superficial en los distintos niveles, las alteraciones sensitivas y los pulsos, comparándolos con los contralaterales, los hallazgos nos informan sobre el lugar donde se puede encontrar una obstrucción arterial.
La temperatura debe tomarse con el dorso de la mano y siempre se debe comparar distintos niveles de la misma extremidad y con la contralateral.
Independientemente de la sospecha diagnóstica se debe realizar una exploración sistemática de todos los pulsos ya que la enfermedad aterosclerótica (principal responsable de la patología arterial) es sistémica y puede detectarse aunque aún no haya dado clínica.
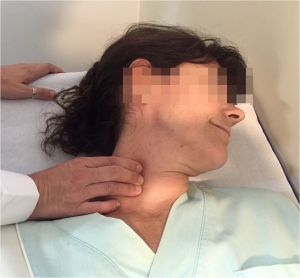
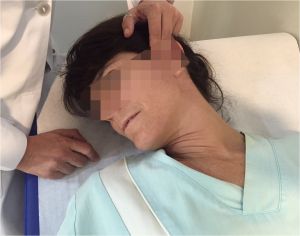
Iniciaremos la exploración por la parte superior, cabeza y cuello, donde se exploran los vasos en cada lado. Colocaremos al paciente con la cabeza flexionada lateralmente hacia el lado contrario al que exploramos e intentamos palpar el pulso carotídeo en el borde interno del músculo esternocleidomastoideo y el témporo-maxilar por delante del cartílago del trago (nos informa indirectamente de la permeabilidad de carótida externa).
Fig. 11 Pulso carotídeo
Fig. 12 Pulso témporo-maxilar
Continuaremos por el borde superior del tórax donde se puede palpar la arteria subclavia en la fosa supraclavicular y en el espacio delto-pectoral a nivel infraclavicular.
Fig.13 Localización de pulsos arteria subclavia
A partir de este punto comienza la palpación de pulsos de la extremidad superior. Debemos buscar los pulsos axilar, humeral, radial y cubital.
Para poder palpar el pulso axilar cómodamente hacemos que el paciente, en decúbito supino, eleve la extremidad y lleve la mano a la cabeza, de esta forma podemos buscar el latido axilar inmediatamente por debajo del borde inferior del pectoral mayor.
Fig. 14 Localización del pulso axilar
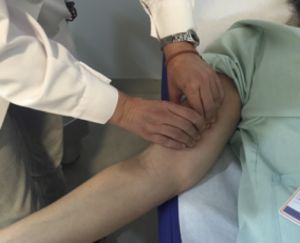
El puso humeral puede palparse a todo lo largo del borde interno del bíceps en el brazo. También en la flexura del codo puede palparme antes de dividirse en cubital y radial.
Fig. 15 Localización del pulso humeral
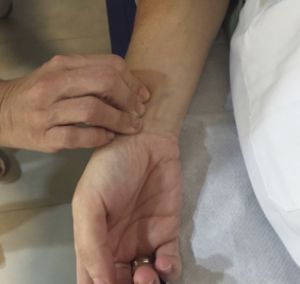
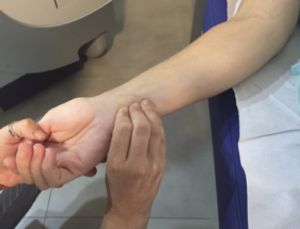
Si el paciente hace una rotación externa de toda la extremidad encontraremos el pulso radial en el borde externo del antebrazo, inmediatamente por encima de la muñeca y el pulso cubital se encuentra al mismo nivel pero en el borde interno del antebrazo.
Fig. 16 Pulso radial
Fig. 17 Pulso cubital
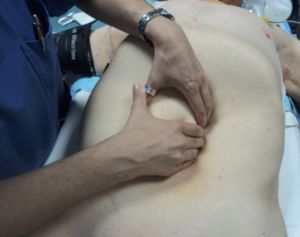
El siguiente paso es la palpación del pulso aórtico a nivel abdominal, ya que a nivel torácico la columna por detrás y las costillas por delante y lateralmente nos impiden acceder a la aorta. Para explorar adecuadamente la aorta el paciente se coloca en decúbito supino, debe flexionar ligeramente los miembros inferiores, pegar los brazos al cuerpo, relajar la musculatura abdominal y respirar por la boca. La palpación debe ser profunda en la línea media supra e infraumbilical. Si el paciente es obeso es difícil palpar la aorta, aún en el caso de existir un aneurisma.
Fig. 18 Palpación aórtica
Tras el pulso aórtico se inicia la exploración arterial de los miembros inferiores donde buscaremos los pulsos: femoral, poplíteo, tibial posterior y pedio.
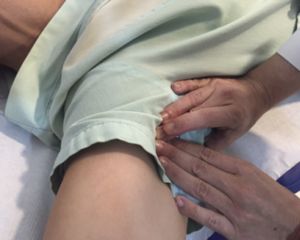
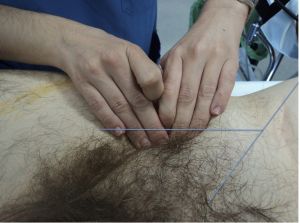
Si trazamos una línea imaginaria desde la cresta iliaca hasta la sínfisis del pubis y después otra que la corte por la mitad en dirección a la ingle encontraremos la localización donde buscar el pulso femoral.
Fig. 19 Pulso femoral
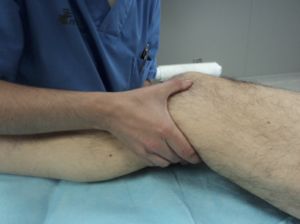
Para palpar el pulso poplíteo colocamos la rodilla en semiflexión de 15º y con los dedos de ambas manos comprimimos en la línea media del hueco poplíteo contra el hueso para hacer resaltar el pulso.
Fig. 20 Pulso poplíteo
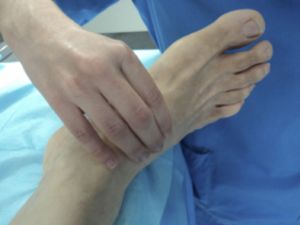
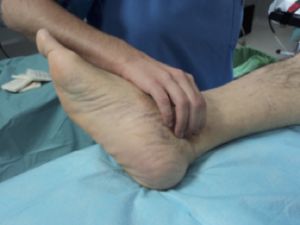
El pulso pedio de palpa en el tarso a nivel del borde externo del extensor del primer dedo.
Fig. 21 Palpación pulso pedio
El pulso tibial posterior se palpa en el tobillo por detrás del maléolo interno.
Fig. 22 Palpación pulso tibial posterior
Cuando intentamos palpar los pulsos podemos encontrarnos con cinco posibilidades: pulso normal, pulso expansivo (propio de aneurismas), pulso débil (posible estenosis), ausente (posible obstrucción) y frémito (thrill en la bibliografía anglosajona) que suele indicar la existencia de una fístula arteriovenosa.
2.1.3 Auscultación
La auscultación de soplos orienta sobre la posibilidad de estenosis al flujo arterial por encima o en el lugar de la auscultación pero no tiene la misma riqueza de datos ni el mismo valor diagnóstico que la auscultación cardiaca.
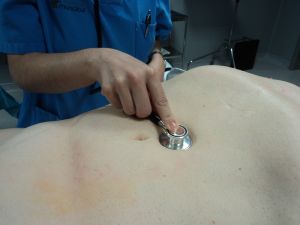
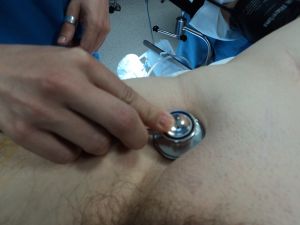
La auscultación se realiza fundamentalmente en carótidas, aorta y femorales.
Fig. 23 Auscultación aórtica
Fig. 24 Auscultación femoral
En la auscultación solo se hará referencia a la existencia o no de soplos y no tiene valor pronóstico la intensidad, tono o duración del mismo.
Con la historia y la exploración física podemos establecer en un gran número de casos un diagnóstico de certeza, tanto en el grado clínico como en la topografía, de la enfermedad. Sin embargo, son imprescindibles otros tipo de pruebas que nos permitan confirmar la sospecha clínica, cuantificar el grado de deterioro de la circulación arterial, la localización de estas lesiones, la evolución clínica y la respuesta a los tratamientos médicos o quirúrgicos.
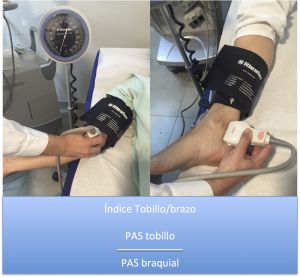
Hoy en día se considera casi imprescindible dentro de la exploración arterial la realización del índice tobillo/brazo. Consiste en tomar la TAS en tobillo (pedia o tibial posterior) y dividir el resultado por la presión sistólica en el brazo, generalmente el derecho. Se considera que existe enfermedad arterial periférica por debajo de 0,9.
Fig. 25 Índice tobillo/brazo
2.2 Exploración Venosa
El sistema venoso profundo suele presentar patología trombótica, mientras que en el superficial lo mas frecuente es la insuficiencia venosa (varices y sus complicaciones). Esto exige que exploremos de forma distinta ambos sistemas venosos.
La exploración del sistema venoso superficial se debe realizar con las extremidades inferiores completamente desnudas y con el paciente en ortostatismo ( de pie).
La simple inspección nos puede revelar la existencia de una red venosa superficial dilatada, su forma y su localización, también valoraremos el aspecto de la piel ( manchas, eccemas, zonas induradas, úlceras, infecciones,…), la existencia de edemas y si existen diferencias entre una extremidad y la otra.
La palpación nos pondrá de manifiesto la tensión venosa aumentada en las varices, así como la existencia o no de dolor. A nivel de las venas perforantes apreciaremos el ojal que dejan éstas al atravesar la aponeurosis muscular.
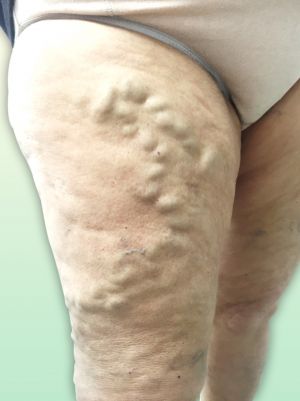
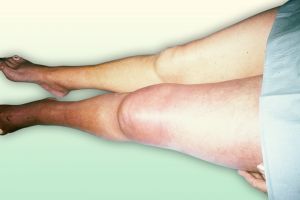
Fig. 26 Varices en ortostatismo
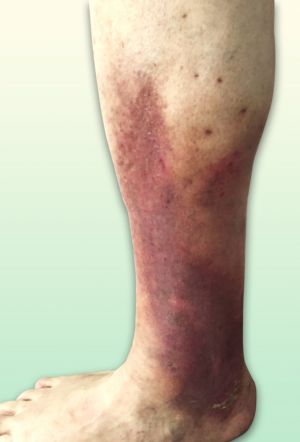
Fig. 27 Hiperpigmentación
Existen una serie de maniobras exploratorias (Schwartz, Tredelemburg, Bernstein y Pertes) que han quedado obsoletas tras la introducción del eco-doppler.
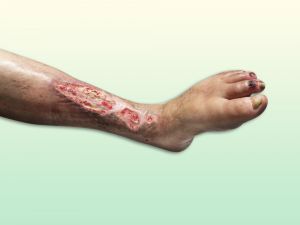
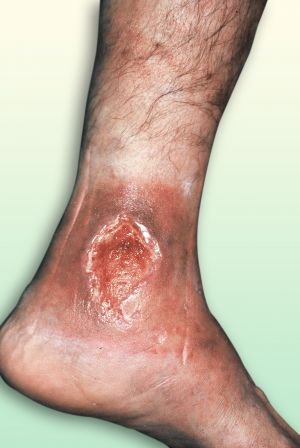
Fig. 28 Úlcera venosa
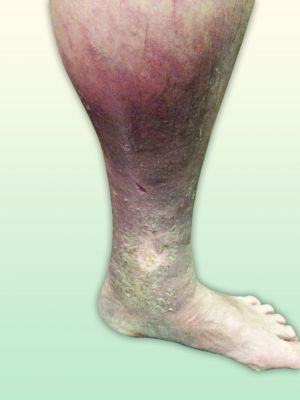
Fig. 29 Dermatofibroesclerosis con lesión ulcerosa cerrada
Fig. 30 Varicoflebitis
La exploración de la patología del sistema venoso profundo debe realizarse con el paciente en decúbito supino y en la inspección se debe valorar la existencia de : edema ( <2 cm de diámetro de diferencia con la extremidad contralateral tiene un alto valor predictivo negativo ), aumento de la circulación venosa colateral superficial, alteraciones de la coloración, cordones flebíticos o presencia de gangrena distal. A la palpación se explorarán los pulsos de toda la extremidad, si existe fóvea, si hay emplastamiento gemelar,si es doloroso a la palpación, si hay diferencias de temperatura entre las dos extremidades, y si existen adenopatías, masas pélvicas o abdominales. Se debe realizar la maniobra del signo de Homans: es positivo cuando aparece dolor gemelar al realizar la dorsiflexióndel pie mientras mantenemos la rodilla semiflexionada.
Fig. 31 Trombosis venosa iliofemoral izquierda
Fig. 32 Flegmasía cerúlea por TVP masiva
Fig. 33 TVP subclavia y MSI con flebitis superficial asociada
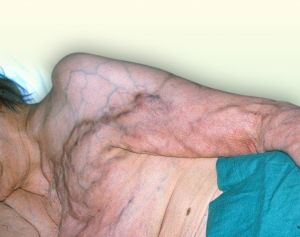
Fig. 34 Circulación colateral en pared abdominal tras TVP iliaca
Fig. 35 Síndrome postflebítico bilateral por trombosis de cava inferior. Úlcera postflebítica
2.3 ExploraciónLinfática
El linfedema afecta principalmente a las extremidades y la exploración es prácticamente visual. Se tratan de edema duros, piel seca y engrosada, a veces como piel de naranja, y que dejan escasa fóvea.
La maniobra de Stemmer consiste en intentar pellizcar la piel en una zona con edema, en los linfedemas esto es imposible. Sirve para diferenciar el linfedema de los edemas venosos, centrales o isquémicos
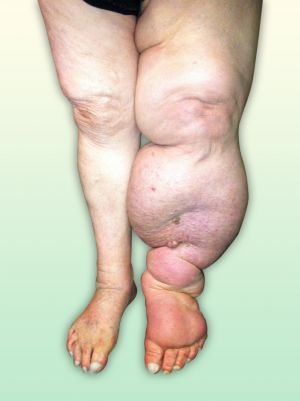
Fig. 36 Linfedema unilateral
2.4 Maniobras Especiales
Determinadas conectivopatías pueden presentarse con isquemia digital por afectación del arco palmar o con síndrome de Raynaud. Entre el 5 y el 10% de la población tiene un arco palmar incompleto que puede también agravar la situación. El test de Allen se utiliza para detectar estos pacientes con arco palmar incompleto.
Consiste en comprimir simultáneamente las arterias radial y cubital mientras se pide al paciente que abra y cierre la mano. Esta maniobra debe producir palidez palmar en circunstancias normales. En ese momento se descomprime la arteria radial y se observa si se recupera la coloración de toda la mano o solo la del territorio que vasculariza y si persiste palidez o cianosis en el borde cubital de la mano (resultado patológico). Después se descomprime la arteria cubital y vemos si se re recupera la zona que permanecía isquémica. Se repite de nuevo la misma maniobra pero soltando primero la compresión sobre la arteria cubital y observando si el borde radial de la mano se recupera o no.
Las maniobras específicas diseñadas para intentar diagnosticar el síndrome de salida de tórax (SST) secentran especialmente en los aspectos neurológicos (la causa mas frecuente de los síntomas). Los reflejos tendinosos, la fuerza de las extremidades, los pulsos, la asimetría entre ambas extremidades (no es frecuente la atrofia muscular aunque se describe ocasionalmente en los músculos serratos) o la existencia de hiperhidrosis en manos deben explorarse. La palpación sobre el territorio del músculo escaleno anterior, borde anterior del trapecio y del hombro pueden ser dolorosas. La motilidad cervical no suele presentar limitaciones ni es especialmente dolorosa la palpación de los cuerpos vertebrales.
La maniobra diagnóstica mas útil en el SST es la “prueba de sobrecarga con los brazos elevados” (PSBE) o test de Roos. En esta prueba los brazos se coloca en abducción de 90º y rotación externa y se pide al paciente que abra y cierre la mano. Si la prueba es positiva debe aparecer parestesia en territorio de los nervios mediano y cubital en menos de 3 minutos o si el paciente no es capaz de completar el ejercicio durante este mismo periodo de tiempo. Una maniobra parecida, la de abducción y rotación externa (ARE) o puede producir la misma sintomatología que la anterior y son las mas útiles en el SST, pero ninguna es patognomónica del SST. Maniobras como las de Adson o Wright tiene realmente poca utilidad clínica y han sido abandonadas.
2.5 Bibliografía
1. Mark A. Creager, Joshua A. Beckman, Joseph Loscalzo. Medicina Vascular 2ª Edición 2014. Edit. Elservier Sanders
2. Rutherford´s Vascular Surgery. 8th Edition 2014. Edit. Elservier Sanders.
3. L. Noguer Molins, A. Bacells Gorina. Exploración Clínica Práctica. 19ª Edición 1975. Edit. Científico Médica.
4. F.G. Fowkes, G.D. Murray, I. Butcher,et al.: Ankle brachial index combined with Framingham risk score to predict cardiovascular events and mortality: a meta-analysis. JAMA. 300:197-208 2008.
5. M.M. McDermott, K. Liu, P. Greenland, et al.: Functional decline in peripheral arterial disease: associations with the ankle brachial index and leg symptoms. JAMA. 292:453-461 2004.
6. M.H. Criqui, J.O. Denenberg, C.E. Bird, et al.: The correlation between symptoms and non-invasive test results in patients referred for peripheral arterial disease testing. Vasc Med. 1:65-71 1996.
7. J.G. Regensteiner, A. Gardner, W.R. Hiatt: Exercise testing and Grossman: Management of chronic critical limb ischemia. Cardiol Clin20:535-545 2002.
8. Z. Jaffery, S.N. Thornton, C.J. White: Acute limb ischemia. Am J Med Sci. 342:226-234 2011.
9. S.E. Mackinnon, C.B. Novak: Thoracic utlet syndrome. Curr Probl Surg. 39:1070-1145 2002.
10. F.M. Wigley: Clinical practice. Raynaud’s phenomenon. N Engl J Med. 347:1001-1008 2002.
11. J Bergan, G.W. Schmid-Schonbein, P.D. Smith, et al.: Chronic venous disease. N Engl J Med. 355:488-498 2006.
12. J. Gillard, M. Perez-Cousin, E.Hachulla et al.: Diagnosing thoracic outlet syndrome: contribution of provocative tests, ultrasonography, lectrophysiology, and helical computed tomography in 48 patients.Joint Bone Spine.68:416-42 2001.
13. A.N. Warrens, J.M. Heaton: Thoracic outlet compression syndrome: the lack of reliability of its clinical assessment. Ann R Coll Surg Engl. 69:203-6.